APPROFONDIMENTI

I problemi posturali più diffusi e la loro cura
/
1 Commento
I problemi posturali più diffusi: cause, sintomi, trattamento. Scoliosi, ipolordosi e ipocifosi, iperlordosi e ipercifosi.
Mal di schiena: una buona postura in ufficio in 4 mosse
Se la postura non è corretta, causa dolori e problemi a tutto l'organismo: 4 consigli pratici per migliorare la propria postura in ufficio.

Scegliere la scarpa giusta per la salute di tutto il corpo
Come scegliere la scarpa giusta per noi? Purtroppo non esiste la scarpa "ideale", ma ecco qualche consiglio per trovare quella adatta a voi.
Dismetrie degli arti inferiori
Dismetrie degli arti inferiori: cosa sono? Come risolverle? Quali sono gli esami diagnostici e gli specialisti a cui rivolgersi? (a cura di Massimo Zappella, osteopata)

Le patologie più diffuse che traggono beneficio dai plantari su misura
Metatarsalgia, Neuroma di Morton, alluce valgo, fascite plantare e come queste patologie traggano beneficio dai plantari su misura.

Manutech BH, un nuovo alleato per la riabilitazione
La riabilitazione e la fisioterapia hanno un nuovo alleato, Manutech, dispositivo generatore di onde elettriche per ridurre dolore, edema e infiammazione.

Come scegliere la scarpa giusta per il bambino
Come scegliere la scarpa giusta per il bambino in modo da aiutare uno sviluppo normale del piede? Consigli su materiali e caratteristiche.

Le tipologie di plantari su misura e le loro funzioni
Le diverse tipologie di plantari su misura e le loro funzioni: correttivi, sportivi, ortopedici, per piedi diabetici e reumatici, angiologici o flebologici.
Tendinite: come riconoscerla
Tendinite: che cos'è, quali sono i sintomi e come si giunge a una diagnosi. Come stabilire un corretto percorso riabilitativo ed evitare recidive.

Tonifichiamoci di corsa: un programma di allenamento
Volete godere dei benefici della corsa? Ecco un programma di allenamento di 4 settimane con 3 consigli fondamentali per ridurre i rischi.

Camminare scalzi: i benefici che percepiamo sono reali?
Barefooting (o gimnopodismo): camminare scalzi è molto di moda al momento, ma fa bene? Fa male? Dove praticarlo? Tutti i consigli utili

Tallonite: come arrivare a una diagnosi
Quando si soffre di tallonite (uno stato infiammatorio doloroso), come si può arrivare a una diagnosi e, di conseguenza, a una cura?

Piedi gonfi: massaggio perfetto in 5 passaggi
Breve guida al massaggio perfetto per piedi gonfi in 5 passaggi: come ridurre gonfiore e dolore, migliorare la circolazione e prevenire ulteriori patologie.

Calzature predisposte: tipologie e marche
Le diverse tipologie di calzature predisposte con le loro caratteristiche e un elenco dei marchi consigliati dai nostri specialisti.

Piede piatto nel bambino: cosa fare e quando
Avere i piedi piatti è la norma fino ai 4 anni circa. Tra i 4 e 7 anni, il corpo corregge gradualmente la propria postura. Cosa fare quando questo non succede?
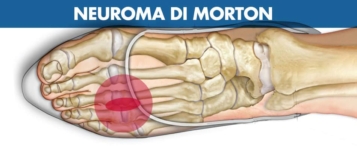
Neuroma di Morton: cause, sintomi e rimedi
Il Neuroma di Morton è l'aumento del nervo sensitivo interdigitale. Quali rimedi adottare per ridurre il dolore e l'infiammazione?

Chi è il medico dello sport?
Chi è il medico dello sport e in che cosa è specializzato? Vediamo come collabora con Fisiopodos per il benessere di sportivi e atleti professionisti.

I 7 vantaggi di adottare una giusta postura
L'importanza di una giusta postura e i suoi moltissimi benefici. La valutazione podologica e posturale come arma di prevenzione.

Camminata propriocettiva o consapevole
La camminata propriocettiva è utile a ricostruire lo schema del passo, riabilitare le dita e riacquisire l'equilibrio e gli automatismi della deambulazione.

Quando serve il fisiatra?
Quando serve il fisiatra? Chiarimenti su questa figura professionale ancora relativamente poco conosciuta e il suo ruolo nella nostra salute.

Alluce valgo: sintomi, cause e prevenzione
Alluce valgo: cause, sintomi e cura. L'importanza della prevenzione e dell'utilizzo di calzature adatte e plantari su misura.
